Có các trường hợp nào gặp phản vệ không phải do tiếp xúc với các nguồn dị nguyên gây dị ứng hay không?
Có các trường hợp nào gặp phản vệ không phải do tiếp xúc với các nguồn dị nguyên gây dị ứng hay không?
Theo Mục II Phụ lục IV ban hành kèm theo Thông tư 51/2017/TT-BYT ngày 29 tháng 12 năm 2017 của Bộ trưởng Bộ Y tế quy định một số phản vệ đặc biệt không tiếp xúc mới nguồn dị nguyên gây dị ứng gồm:
- Phản vệ do gắng sức: Là một dạng phản vệ xuất hiện sau hoạt động gắng sức.
Triệu chứng điển hình: bệnh nhân cảm thấy mệt mỏi, kiệt sức, nóng bừng, đỏ da, ngứa, mày đay, có thể phù mạch, khò khè, tắc nghẽn đường hô hấp trên, trụy mạch.
Tuy nhiên một số bệnh nhân thường chỉ xuất hiện triệu chứng khi gắng sức có kèm thêm các yếu tố đồng kích thích khác như: thức ăn, thuốc chống viêm giảm đau không steroid, rượu.
- Phản vệ vô căn: Phản vệ vô căn được chẩn đoán khi xuất hiện các triệu chứng phản vệ mà không xác định được nguyên nhân.

Có các trường hợp nào gặp phản vệ không phải do tiếp xúc với các nguồn dị nguyên gây dị ứng hay không? (Hình từ Internet)
Xử trí phản vệ không phải do tiếp xúc với các nguồn dị nguyên gây dị ứng như thế nào?
- Tại tiểu mục 1 Mục II Phụ lục IV ban hành kèm theo Thông tư 51/2017/TT-BYT ngày 29 tháng 12 năm 2017 của Bộ trưởng Bộ Y tế hướng dẫn xử trí phản vệ do gắng sức như sau:
+ Người bệnh phải ngừng vận động ngay khi xuất hiện triệu chứng đầu tiên.
+ Người bệnh nên mang theo người hộp thuốc cấp cứu phản vệ hoặc bơm tiêm adrenalin định liều chuẩn (EpiPen, AnaPen...).
+ Điều trị cấp cứu theo Phụ lục III ban hành kèm theo Thông tư này.
+ Gửi khám chuyên khoa Dị ứng-miễn dịch lâm sàng sàng lọc nguyên nhân.
- Tại tiểu mục 2 Mục II Phụ lục IV ban hành kèm theo Thông tư 51/2017/TT-BYT ngày 29 tháng 12 năm 2017 của Bộ trưởng Bộ Y tế hướng dẫn xử trí phản vệ vô căn như sau:
+ Điều trị cấp cứu theo Phụ lục III ban hành kèm theo Thông tư này.
+ Điều trị dự phòng: được chỉ định cho các bệnh nhân thường xuyên xuất hiện các đợt phản vệ (> 6 lần/năm hoặc > 2lần/2 tháng).
+ Điều trị dự phòng theo phác đồ:
- Prednisolon 60-100mg/ngày x 1 tuần, sau đó
- Prednisolon 60mg/cách ngày x 3 tuần, sau đó
- Giảm dần liều prednisolon trong vòng 2 tháng
- Kháng H1: cetirizin 10mg/ngày, loratadin 10mg/ngày..../.
Hướng dẫn xử trí, điều trị cấp cứu phản vệ như thế nào?
Tại Phụ lục III ban hành kèm theo Thông tư 51/2017/TT-BYT hướng dẫn xử trí cấp cứu phản vệ như sau:
"I. Nguyên tắc chung
1. Tất cả trường hợp phản vệ phải được phát hiện sớm, xử trí khẩn cấp, kịp thời ngay tại chỗ và theo dõi liên tục ít nhất trong vòng 24 giờ.
2. Bác sĩ, điều dưỡng, hộ sinh viên, kỹ thuật viên, nhân viên y tế khác phải xử trí ban đầu cấp cứu phản vệ.
3. Adrenalin là thuốc thiết yếu, quan trọng hàng đầu cứu sống người bệnh bị phản vệ, phải được tiêm bắp ngay khi chẩn đoán phản vệ từ độ II trở lên.
4. Ngoài hướng dẫn này, đối với một số trường hợp đặc biệt còn phải xử trí theo hướng dẫn tại Phụ lục IV ban hành kèm theo Thông tư này.
II. Xử trí phản vệ nhẹ (độ I): dị ứng nhưng có thể chuyển thành nặng hoặc nguy kịch
1. Sử dụng thuốc methylprednisolon hoặc diphenhydramin uống hoặc tiêm tùy tình trạng người bệnh.
2. Tiếp tục theo dõi ít nhất 24 giờ để xử trí kịp thời.
III. Phác đồ xử trí cấp cứu phản vệ mức nặng và nguy kịch (độ II, III)
Phản vệ độ II có thể nhanh chóng chuyển sang độ III, độ IV. Vì vậy, phải khẩn trương, xử trí đồng thời theo diễn biến bệnh:
1. Ngừng ngay tiếp xúc với thuốc hoặc dị nguyên (nếu có).
2. Tiêm hoặc truyền adrenalin (theo mục IV dưới đây).
3. Cho người bệnh nằm tại chỗ, đầu thấp, nghiêng trái nếu có nôn.
4. Thở ô xy: người lớn 6-10 l/phút, trẻ em 2-4 l/phút qua mặt nạ hở.
5. Đánh giá tình trạng hô hấp, tuần hoàn, ý thức và các biểu hiện ở da, niêm mạc của người bệnh.
a) Ép tim ngoài lồng ngực và bóp bóng (nếu ngừng hô hấp, tuần hoàn).
b) Đặt nội khí quản hoặc mở khí quản cấp cứu (nếu khó thở thanh quản).
6. Thiết lập đường truyền adrenalin tĩnh mạch với dây truyền thông thường nhưng kim tiêm to (cỡ 14 hoặc 16G) hoặc đặt catheter tĩnh mạch và một đường truyền tĩnh mạch thứ hai để truyền dịch nhanh (theo mục IV dưới đây).
7. Hội ý với các đồng nghiệp, tập trung xử lý, báo cáo cấp trên, hội chẩn với bác sĩ chuyên khoa cấp cứu, hồi sức và/hoặc chuyên khoa dị ứng (nếu có).
IV. Phác đồ sử dụng adrenalin và truyền dịch
Mục tiêu: nâng và duy trì ổn định HA tối đa của người lớn lên ≥ 90mmHg, trẻ em ≥ 70mmHg và không còn các dấu hiệu về hô hấp như thở rít, khó thở; dấu hiệu về tiêu hóa như nôn mửa, ỉa chảy.
1. Thuốc adrenalin 1mg = 1ml = 1 ống, tiêm bắp:
a) Trẻ sơ sinh hoặc trẻ < 10kg: 0,2ml (tương đương 1/5 ống).
b) Trẻ khoảng 10 kg: 0,25ml (tương đương 1/4 ống).
c) Trẻ khoảng 20 kg: 0,3ml (tương đương 1/3 ống).
d) Trẻ > 30kg: 0,5ml (tương đương 1/2 ống).
e) Người lớn: 0,5-1 ml (tương đương 1/2-1 ống).
2. Theo dõi huyết áp 3-5 phút/lần.
3. Tiêm nhắc lại adrenalin liều như khoản 1 mục IV 3-5 phút/lần cho đến khi huyết áp và mạch ổn định.
4. Nếu mạch không bắt được và huyết áp không đo được, các dấu hiệu hô hấp và tiêu hóa nặng lên sau 2-3 lần tiêm bắp như khoản 1 mục IV hoặc có nguy cơ ngừng tuần hoàn phải:
a) Nếu chưa có đường truyền tĩnh mạch: Tiêm tĩnh mạch chậm dung dịch adrenalin 1/10.000 (1 ống adrenalin 1mg pha với 9ml nước cất = pha loãng 1/10). Liều adrenalin tiêm tĩnh mạch chậm trong cấp cứu phản vệ chỉ bằng 1/10 liều adrenalin tiêm tĩnh mạch trong cấp cứu ngừng tuần hoàn. Liều dùng:
- Người lớn: 0,5-1 ml (dung dịch pha loãng 1/10.000=50-100µg) tiêm trong 1-3 phút, sau 3 phút có thể tiêm tiếp lần 2 hoặc lần 3 nếu mạch và huyết áp chưa lên. Chuyển ngay sang truyền tĩnh mạch liên tục khi đã thiết lập được đường truyền.
- Trẻ em: Không áp dụng tiêm tĩnh mạch chậm.
b) Nếu đã có đường truyền tĩnh mạch, truyền tĩnh mạch liên tục adrenalin (pha adrenalin với dung dịch natriclorid 0,9%) cho người bệnh kém đáp ứng với adrenalin tiêm bắp và đã được truyền đủ dịch. Bắt đầu bằng liều 0,1 µg/kg/phút, cứ 3-5 phút điều chỉnh liều adrenalin tùy theo đáp ứng của người bệnh.
c) Đồng thời với việc dùng adrenalin truyền tĩnh mạch liên tục, truyền nhanh dung dịch natriclorid 0,9% 1.000ml-2.000ml ở người lớn, 10-20ml/kg trong 10-20 phút ở trẻ em có thể nhắc lại nếu cần thiết.
5. Khi đã có đường truyền tĩnh mạch adrenalin với liều duy trì huyết áp ổn định thì có thể theo dõi mạch và huyết áp 1 giờ/lần đến 24 giờ.
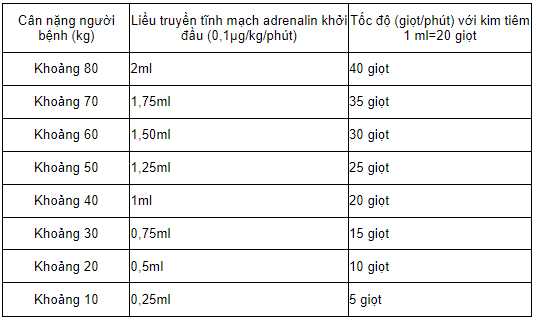
Bảng tham khảo cách pha loãng adrenalin với dung dịch Nacl 0,9% và tốc độ truyền tĩnh mạch chậm
01 ống adrenalin 1mg pha với 250ml Nacl 0,9% (như vậy 1ml dung dịch pha loãng có 4µg adrenalin)
V. Xử trí tiếp theo
1. Hỗ trợ hô hấp, tuần hoàn: Tùy mức độ suy tuần hoàn, hô hấp có thể sử dụng một hoặc các biện pháp sau đây:
a) Thở oxy qua mặt nạ: 6-10 lít/phút cho người lớn, 2-4 lít/phút ở trẻ em,
b) Bóp bóng AMBU có oxy,
c) Đặt ống nội khí quản thông khí nhân tạo có ô xy nếu thở rít tăng lên không đáp ứng với adrenalin,
d) Mở khí quản nếu có phù thanh môn-hạ họng không đặt được nội khí quản,
đ) Truyền tĩnh mạch chậm: aminophyllin 1mg/kg/giờ hoặc salbutamol 0,1 µg/kg/phút hoặc terbutalin 0,1 µg/kg/phút (tốt nhất là qua bơm tiêm điện hoặc máy truyền dịch),
e) Có thể thay thế aminophyllin bằng salbutamol 5mg khí dung qua mặt nạ hoặc xịt họng salbutamol 100µg người lớn 2-4 nhát/lần, trẻ em 2 nhát/lần, 4-6 lần trong ngày.
2. Nếu không nâng được huyết áp theo mục tiêu sau khi đã truyền đủ dịch và adrenalin, có thể truyền thêm dung dịch keo (huyết tương, albumin hoặc bất kỳ dung dịch cao phân tử nào sẵn có).
3. Thuốc khác:
- Methylprednisolon 1-2mg/kg ở người lớn, tối đa 50mg ở trẻ em hoặc hydrocortison 200mg ở người lớn, tối đa 100mg ở trẻ em, tiêm tĩnh mạch (có thể tiêm bắp ở tuyến cơ sở).
- Kháng histamin H1 như diphenhydramin tiêm bắp hoặc tĩnh mạch: người lớn 25-50mg và trẻ em 10-25mg.
- Kháng histamin H2 như ranitidin: ở người lớn 50mg, ở trẻ em 1mg/kg pha trong 20ml Dextrose 5% tiêm tĩnh mạch trong 5 phút.
- Glucagon: sử dụng trong các trường hợp tụt huyết áp và nhịp chậm không đáp ứng với adrenalin. Liều dùng: người lớn 1-5mg tiêm tĩnh mạch trong 5 phút, trẻ em 20-30µg/kg, tối đa 1mg, sau đó duy trì truyền tĩnh mạch 5-15µg/phút tùy theo đáp ứng lâm sàng. Bảo đảm đường thở tốt vì glucagon thường gây nôn.
- Có thể phối hợp thêm các thuốc vận mạch khác: dopamin, dobutamin, noradrenalin truyền tĩnh mạch khi người bệnh có sốc nặng đã được truyền đủ dịch và adrenalin mà huyết áp không lên.
VI. Theo dõi
1. Trong giai đoạn cấp: theo dõi mạch, huyết áp, nhịp thở, SpO2 và tri giác 3-5 phút/lần cho đến khi ổn định.
2. Trong giai đoạn ổn định: theo dõi mạch, huyết áp, nhịp thở, SpO2 và tri giác mỗi 1-2 giờ trong ít nhất 24 giờ tiếp theo.
3. Tất cả các người bệnh phản vệ cần được theo dõi ở cơ sở khám bệnh, chữa bệnh đến ít nhất 24 giờ sau khi huyết áp đã ổn định và đề phòng phản vệ pha 2.
4. Ngừng cấp cứu: nếu sau khi cấp cứu ngừng tuần hoàn tích cực không kết quả./."



Quý khách cần hỏi thêm thông tin về có thể đặt câu hỏi tại đây.
- Hướng dẫn mở thẻ VPBank VISA săn vé concert VPBank K-Star Spark in Vietnam 2025 chi tiết?
- Anh hùng Lao động trong thời kỳ kháng chiến là gì? Tiêu chuẩn truy tặng danh hiệu Anh hùng Lao động là gì?
- Mục đích yêu cầu tuyên truyền thực hiện Kết luận 137 được quy định có nội dung thế nào theo Kế hoạch 36?
- Phụ cấp giáo viên là gì? 08 loại phụ cấp giáo viên có thể nhận? Chính sách đối với nhà giáo được quy định thế nào?
- Hồ sơ xét tuyển học bạ 2025 gồm những gì? Danh sách các trường Đại học xét học bạ 2025 tại TPHCM?